Postdural puncture Headache (PDPH)
Postpunktionelles Syndrom
Was ist PDPH?
Der postpunktionelle Kopfschmerz, oder englisch: postdural puncture headache (PDPH) ist ein sekundärer Kopfschmerz, d.h. ein Kopfschmerz, der durch eine bestimmte Ursache hervorgerufen wird.
PDPH kann dann entstehen, wenn im Bereich des Rückens die harte Hirnhaut (=Dura) durchstochen wurde.
PDPH ist eine der häufigsten Komplikationen bei einer Lumbalpunktion, die zu einer diagnostischen Untersuchung durchgeführt wird.
Er kann außerdem auftreten, wenn unabsichtlich ein Durchstich erfolgt, wie zum Beispiel bei einer Periduralanästhesie.

Wie kann man feststellen, ob ein PDPH vorliegt?
Meistens tritt dieser Kopfschmerz innerhalb von 5 Tagen nach (absichtlicher, oder unabsichtlicher) Punktion auf. Späteres Auftreten, chronische Verläufe und atypische klinische Präsentationen sind jedoch auch beschrieben und werden häufig unterschätzt.
Die meisten PatientInnen beklagen einen neuen Kopfschmerzen, häufig eher im Bereich des Hinterkopfs und Nackens. Diese treten auf, oder verstärken sich beim Aufstehen. Beim Hinlegen werden die Beschwerden deutlich besser, oder verschwinden sogar vollständig. Nicht selten bestehen diese charakteristischen Kopfschmerzen vor allem am Anfang der Erkrankung. Im chronichen Verlauf treten Sie oft in den Hintergrund, bzw. sind weniger stark an die Orthostase gebunden. Eine gute Anamnese des Beginns ist entscheidend.
Zusätzlich gibt es viele verschiedene weitere Symptome, wie Übelkeit, Erbrechen, Schwindel, Hör- und Sehstörungen, Gefühlsstörungen, Geräusch- und Lichtempfindlichkeit, Konzentrationsstörungen und vieles mehr.
Wie kann man PDPH diagnostizieren?
Die Diagnose wird durch den Zusammenhang zwischen Auftreten des Kopfschmerzes mit typischen Merkmalen und der Punktion gestellt.
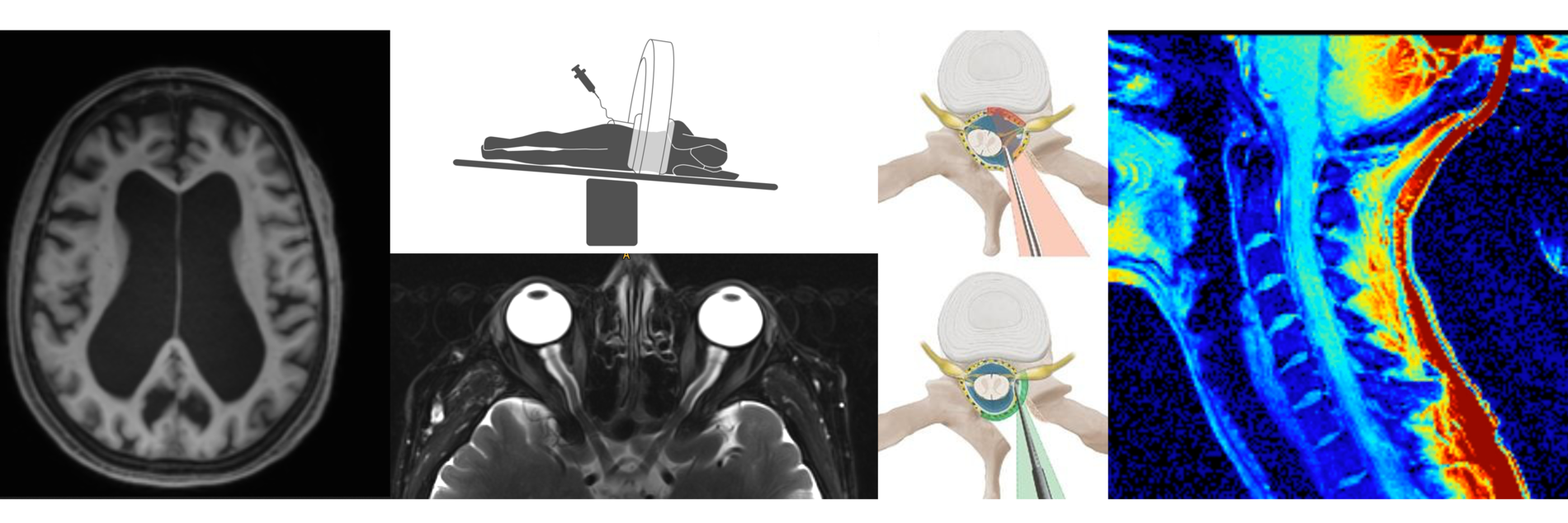
In einigen wenigen Fällen, sind Veränderungen in der Routine-MRT zu sehen (ähnlich SIH). Ein normales MRT ist bei PDPH jedoch häufig und schließt PDPH nicht aus.
Wir empfehlen folgende MRT-Untersuchung:
MRT-Kopf: 1mm MPrage post KM, axiale 1mm CISS oder 2mm T2 fs über Orbita
MRT-Wirbelsäule: mind. 1mm 3D T2 SPACE fs über LWS
Ist PDPH häufig?
Die Wahrscheinlichkeit PDPH nach Punktion zu entwickeln, hängt stark von der Größe und Art der Punktionsnadel, aber auch von persönlichen Eigenschaften (Alter, BMI, Schwangerschaft, etc.) ab. Das Risiko bei Punktion mit einer geschliffenen = scharfen Nadel (Quincke) liegt bei etwa 11%, bei einer atraumatischen Nadel bei 4-5%.
Kann man PDPH behandeln?
Ja. Und PDPH sollte auch behandelt werden.
Ein häufiges Problem ist es, dass PDPH nicht früh genug und nicht adäquat behandelt wird. Wir sprechen dann von der chronischen, oder persistierenden PDPH (pPDPH). Insbesondere nach Peridualanästhesie und Geburt leiden hierdurch zwei Patienten gleichzeitig: Mutter und Kind.
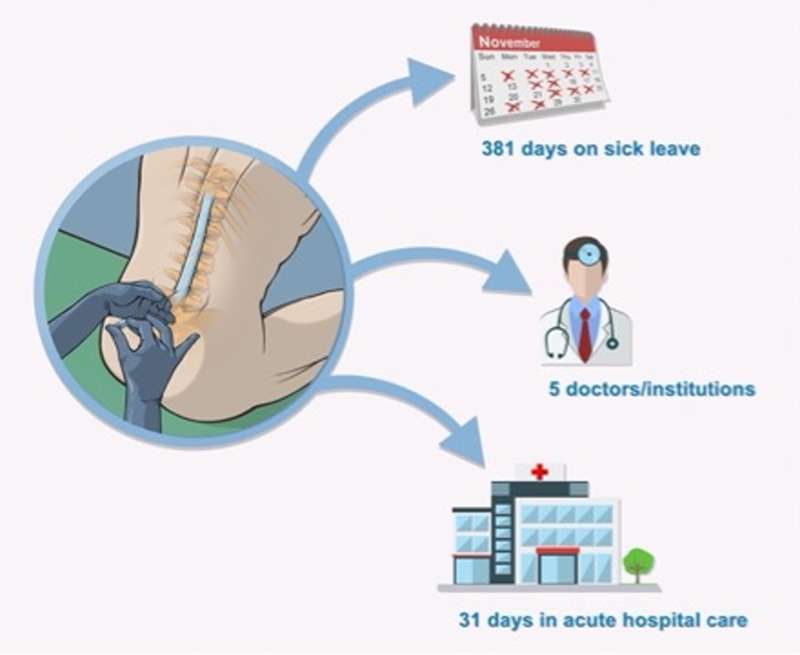
Auch die Häufigkeit chronischer Verläufe wird deutlich unterschätzt. PatientInnen leiden oft Monate bis Jahre unter der Erkrankung. Viele PatientInnen sind bereits nach einem Blutpatch geheilt, manche benötigen jedoch mehrere Patches, in sehr seltenen Fällen auch eine Operation zum Verschluss des Liquorlecks.
Liegen, trinken, warten - und jetzt?
Sollten die Beschwerden auf die notwendigen Sofortmaßnahmen (Schmerztherapie, Flüssigkeit, Liegen, Coffein) nach wenigen Tagen nicht zügig und deutlich besser werden, sollte ein ausreichend großvolumiger Blutpatch gesetzt werden.
Ein Blutpatch kann auch bei unzureichendem Effekt wiederholt werden.
Es gibt verschiedene weitere schmerztherapeutische Methoden, deren Evidenz bis dato noch nicht vollständig belegt ist und je nach Erfahrung des Zentrum zusätzlich durchgeführt werden (Okzipitalisblock, sphenopalatiner Block).
In seltenen Fällen mit unwirksamer Basisbehandlung konnte interoperativ das noch geöffnete Leck verschlossen werden.
Bin ich bei pPDPH direkt nach Blutpatch oder OP geheilt?
Nicht selten dauert die vollständige Erholung einige Monate, in sehr seltenen Fällen auch Jahre.
Die Zirkulation muss sich erst wieder anpassen. Dies betrifft sowohl die Nervenwasser-Zirkulation, als auch die Sekundärschäden durch Dekonditioniereung und Kreislauf-Dysregulation nach oft langer Liegezeit.
Manche PatientInnen entwickeln nach Therapie einen Überdruck (sogenannte "rebound Hypertension"). Dieser kann vorübergehend medikamentös therapiert werden, z.B. durch Acetazolamid. Meist reichen bereits geringe Dosierungen über ein bis zwei Wochen aus, um die Beschwerden zu kontrollieren. In eher seltenen Fällen wird eine dauerhafte Therapie benötigt. Dann sollten andere Ursachen eines Überdrucks (z.B. IIH) erwogen werden.
Sämtliche Methode der symptomatischen Schmerztherapien sollten auch hier angewandt werden - medikamentös und nicht-medikamentös. Die Therapien richten sich jeweils an die im Vordergrund stehenden Symptome.
Nicht zu vernachlässigen ist auch die stattgehabte und teilweise noch anhaltende psychosoziale Belastung. Die lange Krankheitsdauer, die Vielzahl an frustrierenden Arztkontakte, die Fehldiagnosen und unzureichenden Therapien bedeuten auch eine psychische Belastung. Arbeitswelt und Sozialleben sind beeinträchtigt. Auch hiervon müssen PatientInnen sich erst wieder erholen.
Hier finden Sie Leitlinien zur Therapie bei PDPH inklusive Erläuterungen zur Durchführung eines Blutpatch.
Informationen zu unserem interdisziplinären CSF Team und
eine Übersicht über unsere wissenschaftliche Arbeit können Sie hier finden.
Sie wollen durch uns beraten und/oder behandelt werden? Kontaktinformationen.
Weitere Informationsmaterialien, und nützliche Links können Sie hier finden.
Hier finden Sie eine Übersicht über die stationären Abläufe inklusive
Klinik für Neurochirurgie
im Neurozentrum
Breisacher Straße 64
D-79106 Freiburg
Telefon: 0761 270-50010 /-50020
Telefax: 0761 270-50240
neurochirurgie@uniklinik-freiburg.de
Prof. Dr. Jürgen Beck
Ärztlicher Direktor
Telefon: 0761 270-50060
International call: +49-761-270-50060
j.beck@uniklinik-freiburg.de

André Doherr
Pflegedienstleiter
Telefon 0761 270-52260
Telefax 0761 270-54200
andre.doherr@uniklinik-freiburg.de
Moritz Wenk
Verwaltungsreferent
Augen- / HNO- Klinik / Neurozentrum
Telefon 0761 270-40650
moritz.wenk@uniklinik-freiburg.de